낙상위험요인 평가 및 낙상예방활동 임상진료지침
Clinical Practice Guideline for Assessment and Prevention of Falls in Adult People
Article information
Trans Abstract
Purpose
Falls are one of the most frequent health events in medical institutions, however, they can be predicted and prevented. The Quality Improvement Nurse Society clinical practice guideline Steering Committee developed the Clinical Practice Guideline for the assessment and prevention of falls in adult people. The purpose of this study was to assess the risk factors for falls in adults aged 19 years and older, to present an evidence for preventing falls, formulate a recommendations, and indicators for applying the recommendations.
Methods
This clinical practice guideline was developed using a 23-step adaptation method according to the Handbook for clinical practice guideline developer (version 1.0) by National Evidence-based Healthcare Collaborating Agency. Evidence levels and recommendation ratings were established in accordance to SIGN 2011 (The Scottish Intercollegiate Guidelines Network).
Results
The final 15 recommendations from four domains were derived from experts’ advice; 1) assessment of risk factor for falls in adult 2) preventing falls and reducing the risks of falls or falls-related injury 3) management and reassessment after a person falls 4) leadership and culture.
Conclusion
This clinical practice guideline can be used as a basis for evaluation and prevention of fall risk factors for adults, to formulate recommendations for fall risk assessment and fall prevention, and to present monitoring indicators for applying the recommendations.
Ⅰ. 서 론
1. 낙상위험요인 평가 및 낙상예방활동 임상진료지침 필요성
낙상은 의료기관에서 가장 빈번히 발생하는 위해사건 중 하나이며, 입원 환자의 낙상은 재원일수 증가, 추가적인 의료비용 부담과 의료과실로 인한 소송까지 이어지는 결과를 초래함으로써 의료기관에 상당한 부담이 된다[1,2]. 질병관리본부는 매년 수백만의 사람들에게 낙상이 발생하고, 이중 5명에 1명은 사망을 포함한 심각한 손상이 발생한다고 보고하였다[3]. 특히 노인 낙상에 의한 직접 의료비는 미국의 경우, 연간 310억 달러에 이르고 병원비는 총계의 2/3를 차지하고 있어 노인에 있어서의 낙상은 심각하고 비용이 많이 드는 손상임을 알 수 있다[4].
병원 내에서의 낙상은 의료진의 낙상 위험 대상자의 파악을 통한 예측과 낙상예방활동을 통한 예방이 가능하다. 낙상위험요인으로는 내적 요인과 외적 요인으로 구분된다. 내적 요인은 낙상과 관련된 질병, 고령, 복용 의약품, 낙상에 대한 두려움 등이 있다. 외적 요인은 부적절한 조명, 미끄러운 바닥, 부적절한 신발, 보행 보조기 사용, 정리되지 않는 주변 등 물리적 환경과 재원 기간 등 상황적 환경이 있다[5].
낙상위험요인에 대한 포괄적 평가 및 중재를 통해 낙상 및 낙상으로 인한 손상을 감소시킨다면 불필요한 재원기간 및 의료비 지출을 감소시킬 수 있다.
국내에서는 대한내과학회에서 낙상예방진료지침을 개발하였으나 이는 지역사회 및 일차 진료환경에 초점을 맞추고 있어, 본 연구에서는 입원환자 대상 낙상위험요인 평가 및 낙상예방활동을 제시하는데 중점을 두었으며, 의사와 간호사뿐만 아니라 보건의료인에게 유용하게 사용될 것으로 기대한다.
2. 낙상위험요인 평가 및 낙상예방활동 임상진료지침 개발 목적
낙상위험요인 평가 및 낙상예방활동 임상진료지침 개발 목적은 19세 이상 성인 낙상위험요인을 평가함으로써 예방하기 위한 근거 마련, 권고안 공식화, 권고안 적용 모니터링 지표 제시이다.
3. 낙상 정의 및 분류
낙상의 정의는 학자마다 다양하게 정의하고 있다. 세계보건기구(World Health Organization, WHO)는 낙상을 “손상 여부와 관계없이 의도하지 않게 지면이나 바닥 또는 더 낮은 곳으로 몸이 위치하게 되는 것”이라고 정의하였다[6]. 또 다른 정의는 “낙상이란 손상여부와 상관없이 바닥에 의도하지 않게 갑작스럽게 떨어지는 것"이다[7].
National Institute for Health and Care Excellence (NICE)는 낙상 정의에 가구나 벽면 또는 기타 구조물에 안착(rest)하는 것을 제외하였다[8].
의료기관 내에서 낙상은 우발적인 낙상(accidental falls), 예측 가능한 생리적 낙상(anticipated physiological falls), 예측 불가능한 생리적 낙상(unanticipated physiological falls)으로 분류된다[9]. 우발적인 낙상은 외부 환경적 위험요인에 기인한 것으로 주로 미끄러지거나 발이 걸리거나 헛디뎌 넘어지는 경우와 같이 환자의 판단 착오나 이동 중 균형을 잃어 발생하는 낙상이다. 우발적인 낙상은 환경 위험(바닥에 유출되거나 엉켜있는 코드 등)을 제거하고, 환자에게 낯선 의료기관 환경을 잘 설명하고, 보행보조기 등 사용법을 교육함으로써 예방할 수 있다. 예측 가능한 생리적 낙상은 감각손상(sensory impairment), 균형, 보행 및 기동성 장애, 다약제 복용과 관련된 인지 손상/혼돈(impaired cognition/confusion), 낙상 경험, 배설 기능저하(elimination dysfunction) 등 환자의 신체상태에 내재된 위험요인에 기인한 것이다. 예측 불가능한 생리적 낙상은 뇌졸중, 심장 발작, 경련 등과 같이 예측할 수 없는 내재적 요인과 관련 있다.
이외에도 행동 낙상(Behavioral Falls)은 환자에게 ‘행동에 문제가 있어 자발적으로 신체를 높은 수준에서 낮은 수준으로 이동’할 때 발생한다[10]. 보조 낙상(assisted fall)은 환자가 넘어지기 시작하거나 다른 사람의 도움을 받았음에도 불구하고 환자가 바닥이나 다른 의도하지 않는 표면에 닿을 때 발생한다. 이러한 보조 낙상은 환자가 바닥이나 다른 의도하지 않는 표면에 도달하는 것을 예방하지 않았기 때문에 보조 낙상은 근접오류가 아니라 사고에 해당한다[11].
Ⅱ. 연구방법
1. 낙상위험요인 평가 및 낙상예방활동 임상진료지침 개발과정
1) 운영위원회 구성 및 진료지침 주제 선정
한국QI간호사회(Quality Improvement Nurse Society, QINS)는 환자안전사고 중 가장 많이 발생한 낙상과 관련된 지침을 개발하기 위해 임시적으로 운영위원회를 설치하여, 임상진료지침 개발을 진행하였다.
QINS는 환자 안전을 위해 입원 환자의 낙상과 관련된 근거를 확립하여, 낙상위험요인 평가 및 낙상예방활동에 대한 지침을 제시하고자 한다. 이의 일환으로 낙상위험요인 평가 및 낙상예방활동 임상진료지침을 개발하기로 하였다.
본 낙상 임상진료지침은 아래와 같이 PIPOH로 작성하였다.
• Population (대상자): 의료기관에 입원한 성인(19세이상)을 대상으로 한다.
• Intervention (중재): 낙상위험요인 평가, 운동 및 체력 단련 프로그램, 고관절 보호대, 환자 및 보호자 교육, 직원교육, 의약품 검토, 시설 및 환경관리 등이 포함된다.
• Professionals (사용자): 낙상위험요인 평가 및 예방활동 임상진료지침 사용자는 입원병상이 있는 의료기관의 경영진과 의료진을 포함한 직원이다.
• Outcome (성과): 낙상위험요인 평가 및 낙상예방활동 효과는 1,000 재원일당 낙상발생 보고율, 낙상 후 사망률, 낙상으로 인한 골절 발생률, 낙상으로 인한 평균 재원일수, 낙상으로 인한 평균 총 진료비 등의 감소가 있다.
• Healthcare setting (의료기관 범위): 입원환자 대상으로 진료서비스를 제공하는 모든 의료기관이다.
2) 낙상위험요인 평가 및 낙상예방활동 임상진료지침 수용개작과정
(1) 기존 진료지침 검토
QINS 임상진료지침 운영위원회에서는 낙상위험요인 평가 및 낙상예방활동 기존 임상진료지침을 검토하기 위해 2013년부터 2017년 10월까지 게재된 문헌 검색을 실시하였다. 검색 엔진은 NGC (National Guidelines Clearing house), NICE, SIGN (Scottish Intercollegiate Guidelines Network), G-I-N (Guidelines International Network), Trip databases, PubMed, KoreaMed를 사용하였고, 총 268개가 검색되었고, 최종 2개가 질 평가 문헌으로 선정되었다(Figure 1).
(2) 핵심 질문 도출
QINS 임상진료지침 운영위원회는 낙상위험요인 평가 및 낙상예방활동 진료 지침 개발 범위를 낙상위험요인 평가, 낙상 예방 및 낙상으로 인한 손상 감소 활동, 낙상 후 관리, 리더십과 라운딩 문화로 나눠서 각각의 근거 수집 및 검토를 위해 핵심 질문을 만들었다.
• 낙상위험요인 평가; Q1. 입원환자의 낙상 및 낙상으로 인한 손상의 위험요인을 파악할 수 있는 효과적인 방법은 무엇입니까?
• 낙상 예방 및 낙상으로 인한 손상 감소 활동; Q2. 환자 및 보호자 참여가 낙상 및 낙상으로 인한 손상을 줄이는 데 효과적입니까?, Q3. 직원교육이 낙상 및 낙상으로 인한 손상을 줄이는 데 효과적입니까?, Q4. 낙상 또는 낙상 위험이 있는 입원환자의 낙상을 예방하고 낙상으로 인한 손상을 줄이는 데 효과적인 중재는 무엇입니까?, Q5. 낙상 위험을 높이는 의약품 조정이 낙상을 예방하는 데 효과적입니까?, Q6. 운동이 낙상 및 낙상으로 인한 손상을 줄이는 데 효과적입니까?, Q7. 고관절 보호대가 낙상으로 인한 손상을 줄이는 데 효과적입니까?, Q8. 심박동기(Cardiac pacing)이 낙상을 예방하는 데 효과적입니까?, Q9. 의료기관 시설 및 환경을 안전하게 관리하는 것이 낙상 및 낙상으로 인한 손상을 줄이는 데 효과적입니까?, Q10. 직원간 정보공유가 낙상 및 낙상으로 인한 손상을 줄이는 데 효과적입니까?
• 낙상 후 관리; Q11. 낙상 후 중재 및 관리가 낙상 및 낙상으로 인한 손상을 줄이는 데 효과적입니까?
• 리더십과 라운딩 문화; Q12. 낙상 및 낙상으로 인한 손상을 줄이기 위해 의료기관 차원에서 필요한 시스템은 무엇입니까?
(3) 진료지침 질 평가 및 최종선정
검색을 통해 선별된 2개의 낙상관련 임상진료지침인 Registered Nurses’ Association of Ontario(RNAO, Preventing Falls and Reducing Injury from Falls 3rd, 2017)과 NICE (Assessment and prevention of falls in older people, 2013)은 4명의 평가자에 의해 AGREE Ⅱ로 질 평가를 실시하였다.
QINS 임상진료지침 운영위원회는 AGREE Ⅱ에서 개발의 엄격성을 가장 중요한 항목으로 보았는데, RNAO 98%, NICE 97%로 모두 50%이상으로 진료지침의 질이 확보되었다. 또한, 평가자 4명이 모두 RNAO와 NICE를 추천하였다.
QINS 임상진료지침 운영위원회에서는 캐나다 온타리오 주 간호사 협회 (Ontario Nation Association of Ontario Association of Ontario and Ontario)의 진료지침을 주축으로 수용 개작을 결정하였다. RNAO 진료지침은 2017년에 업데이트된 것으로 최신성도 확보하였다.
또한, 낙상위험요인 평가 및 낙상예방활동 지침 개발에 함께 검토될 NICE의 Assessment and prevention of falls in older people은 2013년에 업데이트된 것으로 확인되었다.
진료지침 근거 평가를 통해 RNAO 진료지침이 포괄적인 검색 전략을 사용하였는지, 근거 선택은 적절하였는지를 파악하였다. 또한 근거와 해석의 일관성, 해석과 권고의 일관성에 대한 평가를 통해 진료지침 개발자들이 근거를 올바로 해석하고 그 내용에 따라 적절히 권고를 도출하였는지를 파악하였다.
(4) 근거 수준 및 권고 등급 결정
근거 수준 및 권고 등급은 SIGN 2011 (The Scottish Intercollegiate Guidelines Network) 체계를 참조하여 임상진료지침 운영위원회에서 수정하였다. RNAO는 SIGN 2011과 Pati [12]가 제시한 내용을 바탕으로 근거 수준을 정하였다. RNAO의 근거 수준은 7단계이고, SIGN은 8단계로 QINS 임상진료지침 운영위원회에서는 관련 자료를 검토하여, 최종 Level Ⅰa (RNAO)는 1++(SIGN), Level Ⅲ (RNAO)는 2+(SIGN), Level Ⅴ (RNAO)는 4(SIGN)로 정하였다. NICE는 Eccles와 Mason[13]이 제시한 근거 수준을 사용하여, QINS 임상진료지침 운영위원회에서는 Level Ⅱ (NICE)는 2++(SIGN)로 정하였다.
권고 등급은 근거 수준을 바탕으로 권고 등급을 정하였고, QINS 임상진료지침 운영위원회에서는 권고의 수용성과 적용성을 평가하였다. 또한 델파이를 통해 근거의 일관성, 적용 가능성, 일반화 가능성을 평가하였고, QINS 임상진료지침 운영위원회에서는 델파이 결과를 바탕으로 권고 등급을 최종 확정하였다.
(5) 권고의 수용성과 적용성 평가
권고의 수용성(acceptability)과 적용성(applicability)은 진료지침에서 제시하는 권고가 국내에서 수용 가능하고 적용 가능한지를 평가하였다. 수용성은 원천 진료지침의 권고가 목표로 하는 지역 상황에서 받아들일 수 있는지를 파악하는 것이다. 이는 원천 진료지침 권고의 대상 인구집단과 적용 지역의 대상 인구집단의 유사성, 원천 진료지침 권고가 지역사회의 문화와 가치에 부합하는 정도 및 지역 상황에서 권고 실행의 이득이 실재하는지를 검토하는 것이다.
적용성은 원천 진료지침의 권고가 해당 지역의 보건의료환경에서 실행될 수 있는지 검토하는 것으로, 권고 실행에 필요한 인력과 의료자원(약품, 장비, 기술 등), 법적・제도적 환경 등을 고려해서 판단한다. RNAO 진료지침은 수용성과 적용성 평가를 통해 국내에서 낙상위험요인 평가 및 낙상예방활동 임상진료지침으로 수용 개작하는 데 문제가 없는 것으로 확인되었다.
(6) 내·외부 검토 및 권고안 채택을 위한 합의
QINS 임상진료지침 운영위원회를 통해 완성된 임상진료지침 초안에 관해서는, 관련 전문가에게 동료 검토 의견서를 송부하였으며, QI 및 환자안전 전담자에게 수정된 델파이 기법(RAND/UCLA Appropriateness Method)을 이용한 설문조사를 실시하였다.
동료 검토 의견서는 노인내과, 순환기내과, 가정의학과, 신경과, 소화기내과, 이비인후과, 재활의학과 등 관련 전문가 9명에게 임상진료지침 초안과 함께 전자우편으로 송부되었다.
관련 전문가는 ‘낙상에 대한 임상진료지침이 필요하다’, ‘권고가 적용되면 환자에게 이득이 있다’, ‘권고를 따르면 환자의 이득이 기대된다’에 모두 ‘매우 동의’하였고, ‘만약 낙상관련 진료지침으로 승인된다면, 환자에게 권고를 적용할 것이다’에 대해 모두 ‘매우 그럴 것이다’라고 답하였다. 관련 전문가의 88.9%가 임상진료지침 승인 후 사용에 대해 매우 그럴 것이다라고 답하였다.
관련 전문가는 권고안 1에 명시된 임상적 판단이 주관적 관점에서 판단될 가능성이 높다는 의견이 있어서, QINS 임상진료지침 운영위원회에서는 IHI (Institute for Healthcare Improvement)에서 제시한 낙상으로 인한 손상을 감소하기 위한 ABCs(ABCs of Reducing Harm form Falls)를 추가하여 임상적 판단 기준을 표준화하기로 하였다. 또한 권고안 1의 낙상위험요인에 대한 선별검사 항목에 ‘어지러움’ 추가 요청이 있었으나 ‘어지러움’에 대한 정의가 학계마다 다르고 불안정한 보행, 균형 또는 기동성 장애의 원인에 어지러움이 포함되므로 원인요인보다는 결과요인으로 임상진료지침에 포함되는 것이 임상 현장에서 선별검사 시 명료할 것이라는 QINS 임상진료지침 운영위원회 의견에 따라 어지러움은 포함하지 않기로 하였다.
델파이 설문조사는 권고안 초안에 대하여 전자우편으로 14명의 QI전문가에게 총 2회 시행하였다. 델파이는 근거의 일관성(현재 이용 가능한 근거의 일관성을 평가), 적용가능성(대한민국에서 자원 유무를 고려하여 권고안을 이용할 수 있는지, 그리고 제도적, 문화적 배경을 고려하여 적용할 수 있는지 평가), 및 일반화 가능성(환자 특성, 제공자 특성, 문화적 요인 및 전체 요인 고려한 평가) 항목으로 평가하였다. 델파이 항목은 1-9점 척도로 구성되었으며, 1점을 ‘강하게 동의하지 않음’, 9점을 ‘강하게 동의함’으로 점수화하였고, 1-3점을 ‘동의하지 않음’, 4-6점을 ‘동의 여부를 잘 모르겠음’, 7-9점을 ‘동의함’으로 범주화하였다.
1차 델파이 설문 조사 결과, 14명이 응답하였고, 이 중 11명 이상(75% 이상)이 동의할 경우 권고안에 대해 합의가 되었다고 간주하였다. 1차 설문조사를 시행한 후 합의를 이루지 못한 3개 권고안에 대해 2차 설문조사를 시행하였다; 2.4.2) 낙상 및 낙상으로 인한 손상, 특히 골절예방을 위해 근력과 균형유지를 향상시킬 수 있는 운동 및 체력 단련 프로그램을 제공할 것을 권고한다. 2.4.3) 낙상 및 낙상으로 인한 손상, 특히 골절예방을 위해 비타민 D 보충제 처방 및 식이 요법을 권고할 수 있다. 2.4.5) 설명할 수 없는 낙상 경험이 있는 심장억제 경동맥동 과민성(cardioinhibitory carotid sinus hypersensitivity)가 있는 환자에게 심박동기(Cardiac pacing)을 권고할 수 있다.
권고안 2.4.3인 ‘낙상 및 낙상으로 인한 손상, 특히 골절예방을 위해 비타민 D 보충제 처방 및 식이 요법을 권고할 수 있다(근거 수준 4, 권고 등급 D)’는 2차 동의율이 78.6%로 QI 및 환자안전 전담자의 합의를 이루었다. 하지만 비타민 D결핍 및 불충분은 최근 생활패턴의 변화로 청소년부터 노년층까지 흔하고, CNS 매개 경로를 통해 근육의 힘과 신경 근육 기능을 손상시켜 낙상 유발 요인으로 대두되어 영국의 NICE[8]와 미국의 US Preventive Services Task Force (USPSTF)[14]에서는 최근 권고하지 않는 것으로 나타나 권고안에 포함시키지 않기로 하였다.
권고안 2.4.5인 ‘설명할 수 없는 낙상 경험이 있는 심장억제 경동맥동 과민성(cardioinhibitory carotid sinus hypersensitivity)가 있는 환자에게 심박동기(Cardiac pacing)을 권고할 수 있다(근거 수준 2++, 권고 등급 B)’는 2차 동의율이 71.4%로 QI 및 환자안전 전담자의 합의를 이루지는 못했다. 그러나 QINS 임상진료지침 운영위원회에서는 낙상예방활동을 위한 의학적 접근이 우리나라 실정에서는 생소하지만 국외에서는 낙상예방활동의 일환으로 제시된 것으로서, 국내에도 다양한 낙상예방활동이 있음을 알리는 차원에서 권고안을 제외하지 않는 것으로 합의하였다.
관련 전문가의 의견에 따라 권고안의 번호 체계를 변경하였고, 낙상예방활동 중에 근거 수준과 권고 등급이 높은 권고안을 앞 번호로 재배열하였다. 또한 권고안의 수행 주체를 명확히 하기 위해 각 권고안에 주어를 포함하였다.
또한 QINS 임상진료지침 운영위원회는 낙상을 유발시킬 수 있는 원인을 정확하게 평가하는 것이 낙상예방의 기본이라는 판단 하에, 권고안 2인 ‘보건의료인은 낙상예방활동을 결정하기 위해 낙상 위험이 있는 입원환자를 대상으로 포괄적 평가를 수행한다’의 권고 등급을 ‘C’에서 ‘B’로 변경하였다.
권고안 12인 ‘의료기관은 치료의 연속성을 보장하고, 낙상 예방을 위해 직원간 입원환자의 낙상 및 낙상위험정도에 대한 정보를 공유한다’에 관해서 QINS 임상진료지침 운영위원회는 권고 등급을 ‘D’에서 ‘A’로 변경하였다. 직원 간 정보공유관련 연구가 활성화되지 않아 해당 권고안의 근거 수준이 낮지만, 실제 현장에서는 낙상예방을 위해 직원 간 정보공유가 매우 중요하기 때문이다.
권고안 13인 ‘의료진은 낙상 후 낙상으로 인한 손상 정도를 평가하고 필요한 조치를 제공한다.’에 관해서 QINS 임상진료지침 운영위원회는 권고 등급을 ‘D’에서 ‘B’로 변경하였다. 반복적인 낙상을 예방하기 위해 낙상 후 손상 정도를 재평가 및 조치가 중요하기 떄문이다.
3) 진료지침 갱신 계획
진료지침 갱신주기는 매년 주기적 모니터링을 통해 권장 사항의 근거에 대한 변화가 있을 경우와 4년마다의 정기적 검토로 정한다. 개정안은 QINS 임상진료지침 운영위원회 회의를 통해 차후 결정하도록 한다.
4) 지원 및 독립성
본 진료지침은 QINS에서 지원받아 작성하였으며, 지침을 작성하는 과정에 기타 외부의 지원은 없었으며 제약회사, 의료기기 회사, 의료기관 및 다른 이익단체의 영향을 받지 않았다.
Ⅲ. 연구결과
낙상위험요인 평가 및 낙상예방활동 임상진료지침 개발과정을 통해 4가지 영역의 15개 권고안이 도출되었다.
1. 낙상위험요인 평가
1) 낙상위험요인 선별검사
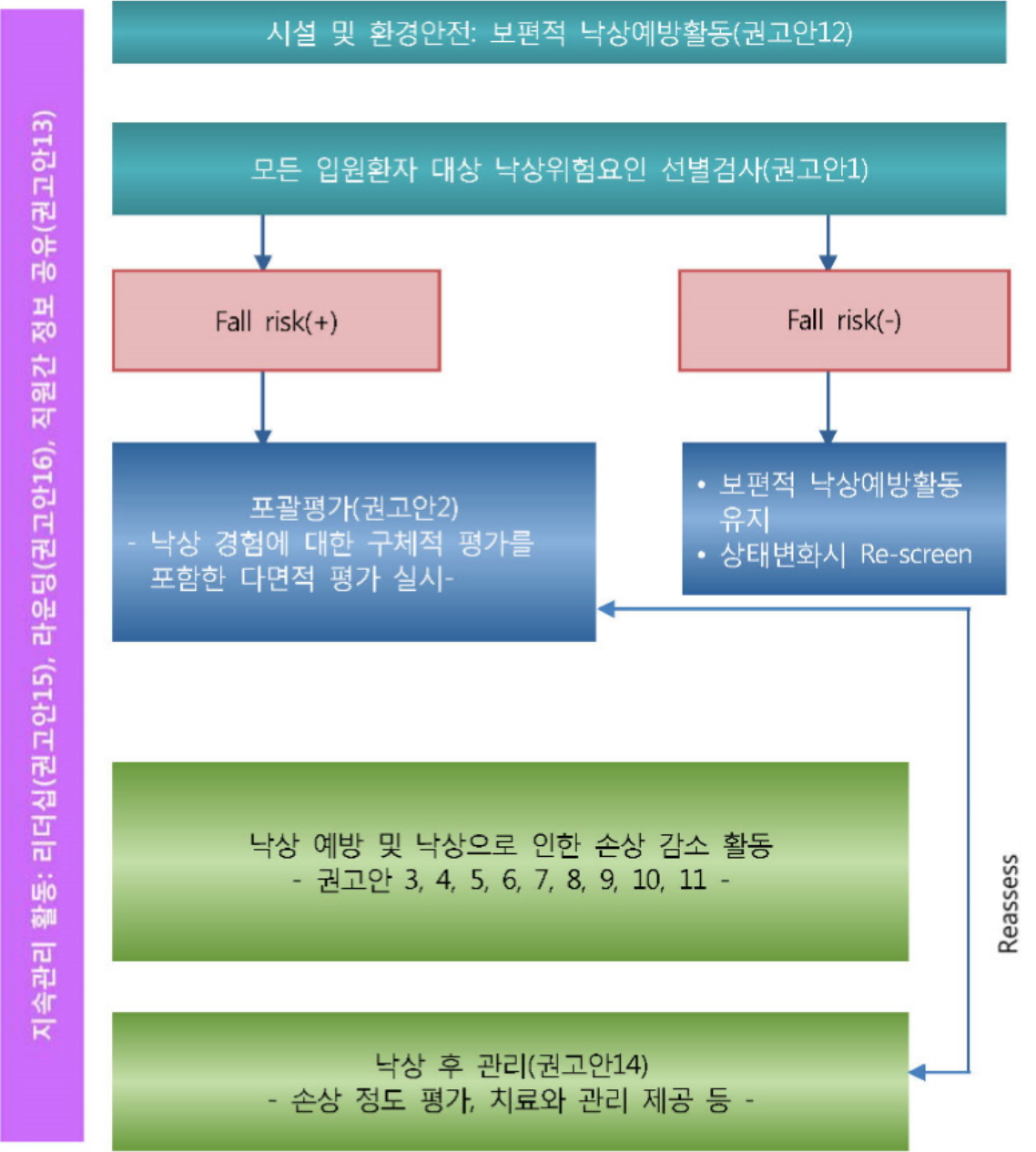
1. 의료진은 입원환자대상으로 낙상위험요인에 대한 선별검사를 실시한다(근거 수준 1++, 권고 등급 A).
•낙상 경험
•불안정한 보행, 균형 또는 기동성 장애
• 임상적 판단: ABCs (Age; 85세이상 고령, Bone disorders; 골질환, Coagulation disorders; 응고장애, Surgery; 수술)
급성기 의료기관과 장기요양병원에서는 낙상 위험이 있는 환자를 파악하기 위해 선별검사를 해야 한다[8,15-17]. 선별검사에는 낙상경험, 불안정한 보행, 균형 또는 기동성 장애, 낙상위험요인을 결정하기 위한 임상적 판단 등이 포함된다.
낙상경험은 낙상위험요인 선별검사의 중요한 요소이다[8,15-24]. Flaherty와Josephson은 낙상(떨어짐), 미끄러짐, 발을 헛디딤, 낙상에 대한 두려움 등을 질문하도록 권고한다[25]. 최근 문헌에서 낙상 경험 기간이 1개월 이내에서 1년 이내로 변경된 것을 근거로[8,15] 의료진은 ‘당신은 과거 1년 이내에 균형을 잃어 땅이나 바닥에 떨어지는 것과 같은 미끄러짐(slip) 또는 걸려 넘어짐(trip)을 포함한 낙상을 경험한 적이 있습니까?’와 같은 질문을 통해 낙상 경험을 파악한다[25].
임상적 판단은 ‘결론을 도출하기 위한 주관적·객관적인 데이터와 환자 관찰 데이터가 결합된 정보의 적용’으로 정의된다. 입원 초기평가 시 의료진은 임상적 판단을 포함시키려면 스스로에게 "나의 관찰과 임상적 판단에 기초로 이 환자가 낙상 위험에 처한 것으로 보이는가?" 같은 질문을 한다. QINS 임상진료지침 운영위원회는 임상적 판단에 대해 다음과 같이 IHI에서 제시한 낙상으로 인한 손상을 감소하기 위한 ABCs [26]를 제안하였다.
• Age (85세이상 고령)
• Bone disorders (골질환)
• Coagulation disorders (응고장애)
• Surgery (수술)
낙상위험요인 선별검사 시점에 대한 근거는 불명확하지만 RNAO[29]는 입원 시와 낙상 위험(예: 섬망, 새롭게 처방된 의약품 등)에 영향을 줄 수 있는 환자 상태 변화 시에 선별검사를 실시할 것을 권고하였다[8,16,17].
선행연구나 임상진료지침에서는 의료기관에 입원한 환자나 지역사회에 거주하는 대상자를 위한 낙상 위험도 예측 도구를 제시하지 않고, 다면적 요인을 고려한 낙상위험 도구가 필요하다고 한다[8,16,21,27]. 낙상 위험도 예측 도구는 '위험/위험하지 않음' 또는 '저/중/고 위험'의 측면에서 환자의 낙상 위험을 계산하는 것을 목표로 하기 때문에 NICE[8]는 명시적으로 “의료기관 내에서 입원환자의 낙상 위험을 예측하기 위해 낙상 위험 예측 도구를 사용하지 말라”라고 제시하였다.
2) 낙상 위험이 있는 입원환자의 포괄적 평가
2. 보건의료인은 낙상예방활동을 결정하기 위해 낙상 위험이 있는 입원환자를 대상으로 포괄적 평가를 수행한다(근거 수준 2+, 권고 등급 B).
보건의료인은 입원환자의 개별화된 낙상위험요인을 포괄적으로 평가한 후 위험요인을 파악하여 예상되는 재원기간 동안 치료, 개선 또는 관리가 가능한지를 확인하여야 한다[8]. 입원환자가 낙상 위험이 있다고 판단되면, 의료진은 개별화된 낙상위험요인을 파악하기 위해 포괄적 평가를 수행한다[19,24].
의료진은 최근 1년 이내 낙상 경험이 있는 환자에게 낙상 빈도 및 낙상 발생 시 상황 등과 같은 낙상 경험에 대해 자 세한 정보를 수집해야 한다[8,16-17]. 또한 의료진은 낙상 유발요인(예: 현기증, 심계항진 등 전조 증상), 환경적 요 인, 낙상에 대한 불안이나 두려움, 낙상으로 인한 손상 등 에 대해 구체적으로 질문해야 한다[18].
의료진을 포함한 보건의료인은 불안정한 보행, 균형 또는 기동성 장애, 다약제 복용 및 향정신성 의약품과 같은 특정 의약품 사용, 인지장애 등과 같은 낙상위험요인에 대해 신뢰도와 타당도가 검증된 도구를 사용해 심층 평가를 실시해야 하며, 평가 결과를 바탕으로 중재를 제공하여야 한다. 간호사는 선별검사를 통해 확인 된 것 이외에도 입원기간동안 지속적으로 평가하여야 한다.
•기능 저하 여부(시각장애, 인지장애, 요실금 여부)
•수술, 시술, 진정치료 여부
•보행 보조기구 사용 여부 등
다면적 평가는 급성기 의료기관에서 낙상 위험이 있는 환자를 대상으로 수행될 필요가 있으나, 정기적 평가를 요구하지는 않는다[8,16].
반복적인 낙상, 다양한 위험요인 또는 복잡한 요구가 있는 환자는 전문가의 평가를 받고, 적절한 낙상예방활동을 위해 전문가나 전문가 팀에게 의뢰할 수 있다. 예를 들면, 균형 장애는 몸 감각, 시각 또는 전정 계통의 기능 장애로 나타날 수 있으며[29], 신경과 전문의 자문 또는 신경과의 특수한 평가가 필요할 수 있다. 경우에 따라서는 재활 전문 팀으로 구성된 낙상 클리닉이 낙상 위험에 처한 환자에게 제공되기도 한다. 재활의학과 의사, 물리치료사, 영양사, 약사, 노인 의학자, 신경과 전문의 또는 기타 전문가 등과 같은 특정 보건의료인을 활용하여 낙상예방활동을 수행할 수 있다.
2. 낙상 예방 및 낙상으로 인한 손상 감소 활동
1) 낙상예방활동에 환자 및 보호자 참여
3. 낙상 및 낙상 위험이 있는 환자 및 보호자는 낙상예방활동에 참여한다(근거 수준 1++, 권고 등급 A).
• 의료진은 환자 및 보호자의 낙상 위험에 대한 지식과 인식 정도, 낙상예방활동의 필요성 정도를 파악해야 한다.
• 직원은 낙상 위험에 민감하게 반응하고, 환자 및 보호자에게 긍정적인 메시지를 사용하라.
• 직원은 낙상예방활동에 대한 여러 가지 방안을 토론하고, 환자가 자기관리할 수 있도록 지원하라.
• 의료진은 환자 및 보호자와 협력하여 개별화된 치료계획을 개발하라.
• 의료진은 환자 및 보호자와 함께 치료계획을 평가하고 필요에 따라 치료계획을 수정하라.
낙상 및 낙상으로 인한 손상 위험이 높은 환자 및 보호자는 치료의 모든 측면(낙상위험요인 평가, 치료계획, 실행 및 치료에 대한 평가)에 적극적으로 참여해야 한다.
의료진은 환자가 낙상을 두려워하는지, 이 두려움이 어떻게 그들의 삶에 영향을 미치는지를 포함하여 낙상 위험에 대한 주관적 견해를 평가한다[17]. 의료진은 환자로 하여금 낙상 예방의 의지를 갖게 하려면 낙상예방활동 참여 동기, 참여 정도, 신념 등을 고려한 낙상예방활동을 결정해야 한다[8,17].
‘낙상 고위험’ 라벨은 오명, 약점 및 독립성 상실과 연관되어 있으며, 이 용어는 주의해서 사용해야 한다는 점을 의료진이 인식하는 것이 중요하다[30]. ‛낙상 고위험’ 라벨은 오명, 약점 및 독립성 상실과 연관되어 있으며, 이 용어는 주의해서 사용해야 한다는 점을 의료진이 인식하는 것이 중요하다[8,17]. 직원은 환자를 참여시킬 때는—독립성 유지 또는 향상, 기동성 및 삶의 질 향상 등과 같은—낙상예방활동의 이점을 강조해야 한다[17].
직원은 환자가 자신에게 가장 적합한 낙상예방활동을 선택할 수 있는 기회를 부여한다[31]. 선행연구에 따르면 강압적이거나 제한적인 낙상예방활동은 사람들에게 선호되지 않으며, 낙상 위험에 대한 끊임없는 경계심은 사람들을 지치게 한다[31]. 환자의 자기 통제와 관리는 매우 중요하다[30]. 그러기 위해 직원은 위험을 최소화하고 직면한 위험을 감수할 수 있는 최선의 방법을 선택하기 위해 환자와 협력하는 것이 필요하다[17]. 직원은 환자 및 보호자와 낙상예방활동에 대한 여러 방안을 논의할 필요가 있으며, 낙상 위험과 환자가 선호하는 것에 대한 환자 및 보호자의 인식을 고려해야 한다[30]. 여기에는 특정한 낙상예방활동을 거부할 수 있는 환자의 권리를 존중하는 것도 포함된다.
모든 치료 계획은 환자 및 보호자와 협력하여 개발하여야 한다. 의사는 낙상예방활동 성공에 영향을 줄 수 있는 환자 개인의 특성을 고려해야 한다. 치매 환자의 경우, 낙상예방활동을 향상시키기 위해 개인차 및 선호(예: 치매의 양상이 환자마다 다름을 인정하고, 과거 환자의 수용 능력을 인식한 효과적 의사 소통)를 인정하고 수용하는 것이 중요하다[32]. 장기요양병원에 입원한 환자와 허약 노인의 골절을 예방하려고 할 때는 위험수준, 기대 여명, 건강상태, 신체적 기능 상태 등을 고려한 낙상예방활동이 선택되어야 한다[33-34]. 또한, 의료진은 환자의 사회·문화적 특성을 고려한 낙상예방활동을 선택하여야 한다[8,35].
RNAO[36]는 의료진이 환자 및 보호자와 함께 치료계획을 정기적으로 평가할 것을 권고한다. 의료진은 환자가 치료 계획과 낙상예방활동의 효과를 어떻게 생각하고 있는지 확인해야 한다. 치료계획에 대한 수정이 필요할 수 있으며, 낙상이나 낙상으로 인한 손상 위험을 다루기 위해 새로운 낙상예방활동이 고려될 수 있다. 치료 계획을 모니터링하고 평가하는 빈도는 의료기관 환경과 정책에 따라 다르다. 하지만 입원 및 퇴원 시, 환자 상태의 현저한 변화 발생 시, 또는 낙상 후에는 평가를 고려해야 한다.
2) 환자 및 보호자 교육
4. 직원은 낙상 및 낙상 위험이 있는 환자 및 보호자에게 낙상예방활동과 함께 교육을 제공한다(근거 수준 1++, 권고 등급 A).
낙상 감소를 위한 교육 효과의 근거는 불분명하다. 하지만, 낙상예방활동과 함께 교육을 제공하는 것은 의료기관 내 낙상 감소 효과가 있는 것으로 나타났다[37-40]. 낙상 고위험환자에 대한 교육의 효과가 불분명하지만, 교육과 상담으로 인한 피해도 알려진 바 없다[8,16]. 낙상예방활동 없이 교육 자료만 제공하는 것의 낙상 감소 효과는 입증되지 않았다[25]. 치매 환자의 경우도, 낙상예방활동 없이 교육 제공만으로 행동변화를 가져오기 힘들다[32]. 때문에 인지장애가 있는 환자의 경우에는 낙상예방 교육 효과를 증진시킬 수 있는 방안들(예: 간단한 진술문 사용, 시각 단서, 자주 알림 등)이 함께 사용되어야 한다[32].
교육은 구두, 서면 및 전자 (예: 웹 자료, 유인물 등) 등 을 환자가 이해할 수 있는 언어로 제공해야 한다[8,17]. 또 한 의료진은 낙상 및 낙상으로 인한 손상을 감소시키기 위 해 환자의 지식과 이해 정도를 공유하고, 환자의 생활방식, 선호도 및 특정 위험 요인에 적합한 정보를 공유해야 한다 [17].
• 낙상을 예방하기 위해 취할 수 있는 조치
• 운동이나 근력과 균형감각을 포함한 낙상예방활동에 대해 교육할 경우, 동기 부여 방법
• 예방 가능한 낙상 유형
• 낙상위험요인 교정 시 신체적·정신적 이점
• 낙상예방활동에 대한 조언과 도움을 받을 수 있는 곳
• 낙상 발생 시 도움을 청하는 방법, 대처 방법과 장기간 와병을 피할 수 있는 방법
• 추가적으로 낙상위험요인 또는 건강상태가 낙상이나 낙상으로 인한 손상에 어떻게 영향을 주는지? (예: 현기증을 유발하거나 출혈 위험에 영향을 주는 의약품)
• 낙상을 유발시키는 위험한 행동 (예: 서둘러 걷기)
• 낙상예방활동에 대한 근거 (예: 고관절 보호대(hip protector)가 낙상발생 시 어떻게 보호할 수 있는지?)
• 해당되는 경우, 낙상 및 낙상으로 인한 손상을 줄이기 위한 보조장치 사용법 (예: 보조장치 사용법)
• 낙상위험요인을 줄일 수 있는 물리적 환경 조정
3) 직원 교육
5. 의료기관은 낙상 및 낙상으로 인한 손상을 감소시키기 위해 직원 대상 교육 프로그램 개발하고, 교육을 제공한다(근거 수준 1++, 권고 등급 A).
RNAO[36]은 예비 의료 교육 및 훈련 프로그램(예: 학부 프로그램)에 낙상 및 낙상으로 인한 손상 감소에 대한 내용을 포함할 것을 권고한다. 낙상에 대한 조기 교육은 기초 지식과 기술을 확립한 후 의료기관에 근무하면서 강화되고 보완될 수 있다. 교육내용은 보건의료인의 업무 범위에 맞춰야 하며, 최소한 다음의 내용이 포함되어야 한다.
• 낙상 및 낙상으로 인한 손상 감소의 중요성
• 낙상 및 낙상으로 인한 손상을 증가시키는 위험요인, 관련 위험요인과 건강 상태
• 낙상 및 낙상으로 인한 손상 감소를 위한 다학제 팀 접근의 중요성
• 안전한 이동과 이송을 포함한 보편적 낙상예방활동, 침대 난간과 화장실 사용
• 신체 보호대(Restraint) 사용에 대한 대안
• (낙상 후 처치, 낙상 보고 등을 포함하는) 낙상 후의 다학제 팀 치료
• 모든 치료 영역에서의 낙상 위험과 치료계획/중재에 대한 의사소통의 중요성
RNAO는 환자 및 보호자 중심 치료, 효과적인 치료 서비스 전환, 다학제 전문가 간 협업 등 낙상 및 낙상으로 인한 손상 감소와 관련된 개념을 의료기관에서 교육하도록 권고한다.
의료기관은 모든 직원에게 낙상 예방과 관련된 역할 및 책임에 대해 교육을 시행해야 한다. 직원의 업무범위를 포함한 교육은 낙상예방활동의 성공적인 수행을 촉진하고, 안전 문화 구축에 기여한다[40]. 낙상예방교육은 의료기관에서 중요한 질 향상 전략이며, 전 직원을 대상으로 교육할 때는 배식원, 보조원, 자원봉사자, 미화원, 이송 담당, 행정직 등도 포함해야 한다.
낙상예방교육은 직원의 업무 범위와 역할에 적합해야 한다. 선행연구에서 낙상예방교육 주제 또는 빈도가 제시되지는 않았지만, 직원들에게 최신 정보를 제공하기 위한 지속적인 교육은 중요하다고 하였다. 교육 및 훈련의 빈도는 의료기관 상황에 따라 다르며, 오리엔테이션과 주기적인 재교육 과정을 통해 제공될 수 있다. 임상진료지침 권고사항을 이행할 책임이 있는 의료진과 기타 보건의료인에게는 지식과 술기 획득, 최상의 실무 이행을 지원하는 추가 교육이 필요할 수 있다. [8,17,24,41].
4) 환자 특성을 고려한 낙상예방활동
(1) 포괄적 중재
6. 직원은 낙상 및 낙상으로 인한 손상 예방을 위해 낙상위험요인에 따른 포괄적 중재를 제공한다(근거 수준 1++, 권고 등급 A).
낙상 및 낙상으로 인한 손상 위험이 있는 환자는 예방 가능한 낙상위험요인에 초점을 맞춰 환자 개별 특성에 따른 위험요인 감소와 건강상태 회복을 목표로 포괄적 중재를 제공받아야 한다. NICE[8]는 환자의 개별 낙상위험요인이 해결될 수 있도록 설계되지 않는 낙상예방활동은 제공하면 안 된다고 권고하였다. 급성기 의료기관[27,42]이나 장기요양병원[34,43,44]에서 포괄적 중재가 낙상 예방에 효과적이라는 근거가 있다.
NICE는 급성기 의료기관에 입원해 있는 동안 치료, 개선 또는 관리될 수 있는 낙상위험요인을 다루는 중재를 권장한다[8]. 장기요양병원에서는 환자별로 개별화되고 전문가 팀에 의해 제공되는 포괄적 중재가 낙상 발생 건수와 낙상 재발을 줄이는 데 효과적인 것으로 나타났다. 특히 치매 환자를 대상으로 한 연구에서는 개별화된 중재를 제공받지 못한 환자보다 제공받은 환자에게 휠씬 큰 예방효과가 있는 것으로 나타났다[44]. 다른 선행연구에서는 개별화된 중재가 전반적으로 비용 효과가 낮다는 것을 보고했다[34,45,46]. 골절 예방에 대한 연구에서도 낙상 발생률 감소 효과는 낮더라도 개별화된 중재에 많은 비용이 든다고 보고했다. 하지만 낙상 발생률 감소는 적더라도 심각한 위해(예: 골절 및 관련 결과)를 감소시키는 데 개별화된 중재가 유용하다고 보고했다[34].
(2) 의약품 조정
7. 환자 상태가 허락한다면, 의사는 낙상 및 낙상으로 인한 손상 예방을 위해 낙상 위험이 있는 의약품 처방을 줄이거나 점차적으로 중단한다(근거 수준 1++, 권고 등급 A).
의사는 다약제 또는 낙상 위험을 높이는 의약품 복용을 확인하고, 의약품을 재검토하며, 낙상 위험과 관련된 부작용을 확인하기 위해 처방의와 협력해야 한다. 어떤 연구는 의약품 투여 중단이 낙상과 관련이 없다고 보고하였지만[16,47,48], 다른 연구에서는 환자 상태가 허락한다면, 낙상 및 낙상으로 인한 손상을 감소시키기 위해 낙상 위험을 높이는 의약품 처방을 줄이거나 점차적으로 중단해야 한다고 보고하였다[8,25,42]. 의약품 사용 여부를 결정할 때는 의사는 낙상 위험 대비 질병치료 이점을 고려하는 것이 중요하다[48].
노년의 부적절한 처방을 선별검사하는 도구인 STOPP (Screening Tool of Older People's Prescriptions)/START (Screening Tool to Alert to Right Treatment) criteria은 처방 패턴을 개선시킬 수 있으며, 급성기 의료기관과 장기요양병원의 낙상을 줄이는 데 도움을 준다[49]. 다약제 복용은 다양한 리뷰에서 낙상위험요인으로 강조되어 왔다[18-19,21,48]. 다약제 복용은 다양한 리뷰에서 낙상위험요인으로 강조되어 왔다[23,42,50]. 의료진은 환자가 여러 가지 의약품을 복용하거나 특정한 종류의 의약품을 복용할 경우에 낙상 예방을 위해 특히 주의해야 한다. 의사는 낙상 위험을 줄이기 위해 의약품 재검토를 실시해야 한다[8,34]. RNAO[36]은 낙상 위험을 증가시킬 수 있는 의약품 부작용을 지속적으로 모니터링 하도록 권고하였다.
(3) 운동 및 신체활동중재
8. 의료진은 낙상 및 낙상으로 인한 손상, 특히 골절예방을 위해 근력과 균형을 향상시킬 수 있는 운동 및 체력 단련 프로그램을 제공한다(근거 수준 1++, 권고 등급 A).
운동 및 신체활동은 근력과 균형을 향상시키고 낙상 및 낙상으로 인한 손상, 특히 골절을 감소시킨다[8,16,25,51-52]. 낙상예방활동을 결정하기 위해 의료진은 낙상 위험에 처한 환자에게 도움이 되는 다양한 종류의 운동과 낙상예방효과를 알고 있어야 한다.
치료 순응도와 효과를 증진시키기 위해서, 운동 중재는 환자 특성에 따라 개별화되어야 하고[8,53], 특히 동반 질환[51]으로 낙상 위험이 있는 환자에게는 물리치료사 등과 같은 운동 전문가가 지원해야 한다[8,53-54]. 선행연구에 따르면, 운동 중재는 파킨슨 병[55-57], 다발성 경화증[58-59], 시각 장애[60] 및 40-65세 성인[61]에게 긍정적 효과가 있다고 보고되었다. 또한 무릎 관절염[62] 을 가진 사람들과 노쇠한 고령자[63]들에게도 긍정적 효과가 나타났다. 뇌졸증으로 재활 치료 후 퇴원한 경우, 운동이 낙상을 예방하거나 감소시킨다는 근거는 부족하지만[64], 인지 장애[65-67] 및 실금[68-69]이 있는 환자에게 운동 중재는 낙상 예방에 긍정적 효과가 있는 것으로 나타났다.
다양한 운동 프로그램이 근력과 균형 유지 또는 향상을 위해 6개월 이상 주당 2~3회 제공되어야 한다[70]. 운동의 긍정적 효과를 보기 위해서는 지속적이고 충분한 빈도로 운동이 실천되어야 한다[71].
(4) 고관절 보호대(Hip protector) 적용
9. 의사는 고관절 골절위험을 감소시키기 위해 낙상 위험이 있는 입원환자를 대상으로 고관절 보호대를 적용한다(근거 수준 1++, 권고 등급 A).
고관절 보호대는 단단한 플라스틱 쉴드(hard plastic shields) 또는 발포 패드(foam pads)로 되어 있어, 낙상 시 충격을 줄여 골절 및 관련 통증, 기동성 상실 및 사망 등 심각한 위해를 피하기 위해 사용된다[34,72].
장기요양병원을 대상으로 한 연구들은 고관절 골절을 줄이기 위한 고관절 보호대 사용에 대해 엇갈리는 연구결과[73]나 낮은 효과(즉, 1,000명 중 약 11명 보호)[72]를 보고하고 있다. 이러한 결과는 환자의 이행도와 착용 문제가 관련 있는 것으로 보여진다[15,72,73]. 연구결과를 평가해보면, 고관절 보호대는 낙상 위험을 증가시키지 않으면서 장기요양병원에서 노인의 고관절 골절 위험을 감소시킬 가능성이 높다[72]. 이러한 장치는 골절이나 골다공증 병력이 있는 사람과 골절 위험이 높으면서 자유롭게 돌아다니는 환자에게 적합하다[8,15,34,45].
(5) 심박동기(Cardiac pacing) 적용
10. 의사는 설명할 수 없는 낙상 경험이 있는 심장억제 경동맥동 과민성(cardioinhibitory carotid sinus hypersensitivity)가 있는 환자에게 심박동기(Cardiac pacing)을 적용할 수 있다(근거 수준 2++, 권고 등급 B).
심박동기는 설명할 수 없는 낙상을 경험한 심장억제 경동맥동 과민성(cardioinhibitory carotid sinus hypersensitivity)이 있는 환자를 대상으로 고려해야 한다[8]. 심장억제 경동맥동 과민성[74-75]을 가진 낙상 발생군의 심박동기 적용은 인지 장애를 동반하지 않는 실신을 통계적으로 유의미하게 감소시켰다(RR 0.48, 95%CI 0.32 to 0.73).
(6) 시설 및 환경
11. 의료기관은 낙상 및 낙상으로 인한 손상 예방을 위해 시설 및 환경을 안전하게 관리한다(근거 수준 1++, 권고 등급 A).
보편적 낙상예방활동은 모든 의료기관에서 적용될 수 있는 중재이다. 이런 낙상예방활동은 환경적 및 상황적 낙상위험요인들을 다룸으로써 치료를 받는 모든 환자들이 이득을 얻을 것이라는 전제에 기반한다. 보편적 낙상예방활동은 낙상 위험 여부에 관계없이 모든 사람에게 동일하게 적용된다.
의료기관에서는 낙상 위험[8,34,76-77]과 골절[34]을 증가시키는 환경적 요인을 다루는 것이 중요하다. 예를 들면, 걸려 넘어질 위험, 부적절한 신발, 이동 시 도움의 필요성[18-20,22,24,41,77] 및 물리적/구조적 환경 결함[18-19,24,41] 등
(7) 정보 공유
12. 의료기관은 치료의 연속성을 보장하고, 낙상 예방을 위해 직원 간 입원환자의 낙상 및 낙상위험정도에 대한 정보를 공유한다(근거 수준 4, 권고 등급 A).
RNAO는 의료진이 모든 의료서비스 전환 시, 환자의 낙상 위험과 관련된 치료 및 중재 계획을 환자 치료와 관련된 사람들에게 알릴 것을 권고한다. 의료서비스 전환 시 의사소통 부족은 환자의 낙상 및 낙상으로 인한 손상을 증가시킬 수 있다. 가능하다면, 적절한 후속 조치를 보장하기 위해 환자가 치료를 받는 곳의 의료진에게 정보를 전달해야 한다.
의료기관에서 사용되고 있는 낙상 위험을 시각적으로 나타내는 인식표(예: 로고, 기호 또는 손목밴드)가 낙상 위험을 알리는 수단으로 효과적인지의 여부에 관한 근거는 명확하지 않다. 그렇기 때문에 이와 관련된 연구가 더 필요하다.
3. 낙상 후 관리
13. 의료진은 낙상 후 낙상으로 인한 손상 정도를 평가하고 필요한 조치를 제공한다(근거 수준 2-, 권고 등급 B).
• 의료진은 낙상으로 인한 손상 정도를 평가하기 위해 신체 검진을 실시하라.
• 의료진은 적절한 치료와 관리를 제공하라.
• 의료진은 즉각적으로 드러나지 않는 손상을 모니터링하라.
• 의료진은 낙상위험요인을 확인하기 위해 낙상 후 평가를 실시하라.
• 의료진은 환자를 담당하는 다학제 팀 간에 협업하고, 추후 평가를 시행하고 낙상예방활동을 제공하라.
• 의사는 환자의 재활 또는 심리적 안정을 위해 관련 직원에게 의뢰하라.
급성기 의료기관과 장기요양병원은 낙상 후 포괄적 대응을 해야 한다. RNAO는 낙상 후에 낙상으로 인한 손상을 최소화하고, 낙상 재발을 예방하기 위한 중재를 권고하였다.
Beauchet, Dubost, Revel Delhom, Berrut, 와 Belmin[80]는 낙상으로 인한 손상 정도를 체계적으로 평가할 것을 권고하였다. 여기에는 골절, 탈구, 두개내 출혈, 심한 열상 같은 중등도 또는 심각한 위험이 포함된다. 바닥에서 벗어날 수 없고 오랜 시간 동안 (예: 1시간 이상) 땅에 엎어져 있었던 사람들에 대해 의료진은 저체온증, 압박 위험 및 탈수 같은 결과에 대해 평가해야 한다[78]. RNAO는 의료진이 낙상 당시에 있었거나 또는 그 직후에 나타났다면, 위험을 악화시키지 않도록 사람을 움직이기 전에 신체 검진을 실시할 것을 권고하였다.
진단적 검사는 낙상 후 평가를 완료하는 데 필요할 수 있다. 여기에는 의심되는 골절에 대한 엑스레이, 낙상 전에 현기증을 경험한 환자에 대한 심전도, 당뇨병 환자에 대한 혈당 검사, 또는 처방에 따라 뇌 영상검사 등이 포함된다. 또한 낙상 후 1주일 이내에 임상적 재평가를 권장한다[78].
의료진은 환자 평가 후에, 그리고 그렇게 하는 것이 안전하다고 판단되면, 환자를 조심스럽게 옮긴다(가능한 경우 이동 장비 사용). 의료진은 신체 기능 저하, 낙상에 대한 두려움을 포함한 심리적 불안정, 또는 인지기능의 변화와 같이 낙상으로 인한 발생할 수 있는 합병증에 대해 평가하고 치료해야 한다[78]. 낙상으로 인한 손상 치료 이후에 의료진은 의무 기록을 작성하고, 보호자에게 정보를 제공하고, 안전사고 보고서 작성 등의 의료기관 절차에 따른 관리를 제공한다.
RNAO는 일부 손상이 낙상 직후에 드러나지 않을 수 있기 때문에 최근에 생긴 손상을 면밀히 관찰하는 것이 현명할 수 있다고 보고하였다(예: 두부 손상이 의심되는 경우). 즉각적으로 드러나지 않는 손상에는 연조직 손상 또는 경막하 혈종 등이 있다. 최근에 생긴 손상을 모니터링할 수 있는 프로토콜은 의료기관에서 결정해야 한다.
낙상 후 평가는 낙상 기여 요인을 확인하고, 추후 낙상예방활동을 계획하는 데 활용된다. 이는 향후 낙상 재발과 다른 환자의 낙상을 예방하는 데 도움이 된다(예를 들면, 의료기관 내에서 체계적 변화가 필요한 근본 원인을 낙상 후 평가가 결정할 경우). 또한 의료진은 낙상을 초래할 수 있는 의학적 상태(예: 실신, 저혈당, 뇌졸중, 심부전)를 조사하고 치료해야 한다. 여타 촉발 요인들에는 낙상 시 개인의 행동(예: 돌진) 또는 환경적 조건(예: 미끄러운 바닥)이 포함될 수 있다[78].
낙상 이후에, 낙상 위험을 관리하고 다루기 위한 예방활동을 수행하기 위해 다학제 팀에게 낙상 후 평가 결과를 제공하고 필요 시 협업을 통해 환자 및 보호자에게 낙상예방활동을 제공한다[8].
의사는 환자의 낙상에 대한 두려움 또는 신체 재활 같은 신체적·정신적 영향에 대한 장기 치료를 위해 관련 직원에게 의뢰할 필요가 있다[78]. 이런 중재는 환자의 독립성을 촉진하고, 환자의 신체적·정신적 기능을 회복 또는 최적화하는 데 초점을 맞춰야 한다[8].
4. 리더십과 라운딩 문화
1) 리더십
14. 경영진은 낙상 및 낙상으로 인한 손상을 최소화하기 위해 적용 가능하고 지속 가능한 정책을 수립한다(근거 수준 1++, 권고 등급 A).
낙상예방활동 적용 가능성 및 지속 가능성은 모든 부문에서 해결해야 할 과제이다. 낙상예방활동 적용을 위한 과학적 방법은 의료기관에서 모범 사례(best practice)의 체계적인 이해를 돕기 위해 효과적으로 사용된다. 선행연구에서는 성공적인 적용에 대한 저해와 촉진 요인 모두를 설명하고 있다. 의료기관 경영진들은 다학제 팀과 협력하여 낙상 예방 프로그램을 계획하고 적용할 때, 의료기관 환경과 관련된 저해와 촉진요인들을 고려해야 한다.
선행연구에서는 낙상 및 낙상으로 인한 손상을 줄이기 위한 의료기관 차원의 접근법을 제안하고 있다. 의료기관차원의 접근법에는 물리적 환경, 의료기관 내 안전 문화, 치료 및 술기와 관련된 낙상예방활동을 다루는 것이 포함된다[46]. 또 다른 접근법에는 조직(예: 운영, 정책 및 절차), 직원(예: 직원, 간병인 및 환자), 안전한 시설 및 환경 관리 의 시스템적 접근 방법이 있다[79].
2) 라운딩 문화
15. 경영진과 의료진은 낙상 예방과 환자 요구를 파악하기 위해 정기적으로 라운딩한다(근거 수준 1++, 권고 등급 A)
환자의 요구를 능동적으로 충족시키기 위해 정기적으로 (예: 매시간) 환자를 직접 점검하는 행위인 라운딩은 의료기관에서 낙상의 수를 줄이는 데 기여하는 것으로 밝혀졌다[80-81]. 의료진은 라운딩을 통해 환자 위치를 바꿀 필요가 있는지, 소지품이 환자의 손에 닿을 수 있는지의 여부를 확인하고, 환자 통증을 평가하며, 필요한 경우 배변을 돕는 등 낙상을 유발할 수 있는 개인적 요구를 관리할 수 있다. 또한 경영진은 라운딩을 통해 안전과 관련된 문제를 정기적으로 점검해야 한다.
경영진과 의료진의 정기적인 라운딩은 포괄적 치료의 접근법으로 고려될 수 있으며, 욕창 발생 감소[80], 호출 등 사용 감소, 환자 만족도 향상, 요구에 직원이 어떻게 반응하는지에 대한 환자 인식 개선과 같은 여타의 잠재적인 이점을 제공한다[81].
환자 및 보호자와 의료기관과 신뢰 관계를 구축하기 위해 정기적인 라운딩 일정을 유지하는 것이 중요하다[82]. 경영진은 정책 및 절차, 직원 교육, 규정 준수 등의 일관성을 보장하기 위해 의료기관 차원에서 라운딩 계획을 고려해야 한다. 급성기 의료기관을 제외하고는 라운딩이 낙상 예방이 도움이 된다는 근거는 없지만, 라운딩을 통해 정기적으로 환자 요구를 사전에 다루는 것이 낙상위험요인을 줄일 수 있어 장기요양병원도 도움이 될 수 있다고 제안된다. RNAO는 가용 자원의 변수와 조직 구조의 차이가 라운딩 빈도에 영향을 미칠 수 있다고 조언한다. 급성기 의료기관과 관련된 선행연구에서는 매시간 단위의 의료진 라운딩을 권고하였다[80].
Ⅳ. 고 찰
낙상위험요인 평가 및 낙상예방활동 임상진료지침은 환자안전사건 중 가장 빈도가 높은 낙상 평가하고 예방할 수 있는 가이드라인을 제시한 것에 그 의의가 있다. 본 연구에선 4개 영역의 총 15개의 권고안을 제시하였다.
권고안 1(의료진은 입원환자대상으로 낙상위험요인에 대한 선별검사를 실시한다)에 대해 QINS 임상진료지침 운영위원회는 낙상위험요소를 감소시키기 위해 낙상위험요인에 따른 맞춤형 중재가 필요하고, 그러기 위해서는 낙상 경험, 불안정한 보행, 균형 또는 기동성 장애, 낙상위험요인을 결정하기 위한 임상적 판단(ABCs [Age; 85세이상 고령, Bone disorders; 골질환, Coagulation disorders; 응고장애, Surgery; 수술]), 다약제 복용 및 향정신성 의약품과 같은 특정 의약품 사용, 인지장애 등이 포함될 수 있는 낙상위험요인 선별검사를 개발하고, 입원 시와 환자상태 변화 시 선별검사할 것을 권고하였다.
권고안 2(보건의료인은 낙상예방활동을 결정하기 위해 낙상 위험이 있는 입원환자를 대상으로 포괄적 평가를 수행한다)에 대해 QINS 임상진료지침 운영위원회는 낙상예방을 위해 낙상위험요인에 대한 선별검사 후 낙상위험요인이 하나라도 있는 경우에는 낙상경험이 있는 환자에 대한 구체적 평가뿐만 아니라 검증된 도구를 사용하여 다면적 평가(불안정한 보행, 균형 또는 기동성 장애, 다약제 복용 및 향정신성 의약품과 같은 특정 의약품 사용, 인지장애 등)를 시행할 것을 권고하며, 환자가 입원해 있는 동안에도 지속적으로 기능저하, 수술/시술/진정치료 여부, 보행보조기구 사용 여부에 대한 평가를 권고한다. 또한 관련 전문가와의 협업을 통해 다면적 평가 결과에 근거한 중재를 수행함으로써 낙상을 예방하여야 한다.
권고안 8(의료진은 낙상 및 낙상으로 인한 손상, 특히 골절예방을 위해 근력과 균형을 향상시킬 수 있는 운동 및 체력 단련 프로그램을 제공한다)에 대해 운동 및 신체활동은 근력과 균형을 향상시켜 비용대비 낙상 및 낙상으로 인한 손상을 더 효율적으로 예방할 수 있는 반면, 효과를 보기 위해 6개월 이상 지속적으로 수행되어야 하므로 환자가 급성기 의료기관 퇴원 후 장기요양병원이나 지역사회에서 관리될 수 있는 국가적 제도가 뒷받침되어야 할 것으로 사료된다.
Ⅴ. 결론
낙상은 의료기관에서 가장 빈번히 발생하는 위해 사건 중 하나이며, 예측과 예방이 가능하다. 이에 QINS 임상진료지침 운영위원회는 낙상위험요인 평가 및 낙상예방활동 임상진료지침을 개발하였다.
낙상 예방활동은 재원일수 감소, 낙상으로 인한 최소화 등 비용대비 효과가 크기 때문에 낙상위험요인에 따른 맞춤형 예방활동이 무엇보다 중요하다. 이러한 예방활동은 급성기 의료기관 퇴원 후 장기요양병원이나 지역사회에서 관리될 수 있는 국가적 제도가 뒷받침되어야 한다.
또한, 국내에서는 임상진료지침에 근거한 낙상위험요인을 스크리닝하고 평가할 수 있는 도구가 전무한 실정으로 낙상 스크리닝 및 평가 도구 개발이 우선적으로 필요하다.
본 진료지침 개발을 통해 QINS 임상진료지침 운영위원회는 낙상 예방 및 낙상으로 인한 손상 감소 흐름도를 제시하고자 한다(Figure 2).
Notes
Funding
None
Conflict of Interest
None